Meningitida
Meningitida (též zánět mozkových blan, invazivní meningokokové onemocnění, zkratka IMO) je zánět ochranných membrán pokrývajících mozek a míchu, známých pod souhrnným názvem mozkomíšní pleny.[1] Zánět je vyvoláván viry, bakteriemi či jinými mikroorganismy, méně často pak vlivem některých léků.[2] Meningitida (zvláště bakteriální) může ohrozit život člověka, k zánětu dochází v oblasti mozku a míchy; při bakteriální meningitidě se příznaky projeví v řádu hodin. Proto je nemoc řazena mezi urgentní stavy.[1][3] Meningokokové invazivní onemocnění má vysokou smrtnost – až 20 % nemocných umírá, u sérotypu W135 dosahuje smrtnost až 50 %, u přeživších pacientů se vyskytují až ve 20 % trvalé následky.[4] Účinně a bezpečně se lze chránit očkováním.[4]
| Meningitida | |
|---|---|
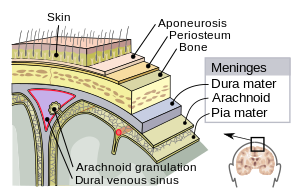 Mozkomíšní pleny centrálního nervového systému: tvrdá plena mozková, pavučnice a měkká plena mozková. | |
| Základní údaje | |
| Klasifikace a externí odkazy | |
| MKN-10 | G00.–G03. |
| MedlinePlus | 000680 |
Příznaky a symptomy
editovatK nejčastějším symptomům meningitidy patří bolesti hlavy a ztuhlost šíje (postižení velmi často nejsou schopni dotknout se bradou vrchní části hrudníku) spojené s horečkou, zmateností nebo poruchami vědomí, zvracením a neschopností snášet světlo (fotofobie) či hlasité zvuky (fonofobie). U dětí se často vyskytují pouze nespecifické symptomy, jako je podrážděnost a ospalost. Pokud se objeví vyrážka, může být znamením specifické příčiny meningitidy; charakteristická vyrážka doprovází například meningitidu způsobenou bakteriemi Neisseria meningitidis.[1][5]
Diagnózu meningitidy potvrdí nebo vyvrátí lumbální punkce. Do páteřního kanálu lékař vpraví injekční jehlu a odebere vzorek mozkomíšního moku, který obklopuje mozek a míchu. Mozkomíšní mok je pak podroben zkoumání v laboratoři.[3] Prvním krokem v léčbě akutní meningitidy je okamžité nasazení antibiotik a někdy i antivirotik. Pro prevenci komplikací z rozsáhlého zánětu lze použít kortikosteroidy.[3][5] Meningitida může vést k závažným dlouhodobým důsledkům, jako je například ztráta sluchu, epilepsie, hydrocefalus a kognitivní poruchy, a to zejména není-li léčba zahájena urychleně.[1][5] Některým formám meningitidy (například těm spojeným s infekcí meningokoky, bakterií Haemophilus influenzae typu B, pneumokoky nebo virem příušnic) lze předejít imunizací.[1]
Klinická charakteristika
editovatU dospělých je nejběžnějším příznakem meningitidy prudká bolest hlavy, k níž dochází v téměř 90 % případů bakteriální meningitidy, a opozice šíje (neschopnost ohnout krk pasivně vpřed v důsledku zvýšení svalového napětí a ztuhlosti šíje).[6] Klasické trio diagnostických příznaků zahrnuje ztuhlost šíje, náhlou horečku a změny vědomí; všechny tyto tři prvky jsou však přítomny u cca 44–46 % případů bakteriální meningitidy.[6][7] Pokud se u nemocného neobjevil ani jeden z uvedených tří příznaků, meningitida je vysoce nepravděpodobná.[7] Další symptomy běžně se u meningitidy vyskytující zahrnují fotofobii (nesnášenlivost jasného světla) a fonofobii (nesnášenlivost hlasitých zvuků). U malých dětí se výše uvedené příznaky často nevyskytují; patrná u nich může být pouze podrážděnost a nezdravý vzhled.[1] U kojenců mladších 6 měsíců může dojít k výduti fontanely (měkké místo na vrcholku hlavy dítěte). K dalším rysům, které odlišují meningitidu u malých dětí od jiných, méně závažných nemocí, patří bolesti nohou, studené končetiny a abnormální barva kůže.[8][9]
Ke ztuhnutí šíje u dospělých dochází v 70 % případů bakteriální meningitidy.[7] Dalšími symptomy meningismu jsou pozitivní Kernigův příznak či Brudzińského příznak. Kernigův příznak je posuzován u osoby ležící naznak s kyčlemi a koleny ohnutými v úhlu 90 stupňů. U osoby s pozitivním Kernigovým příznakem není kvůli bolesti možné pasivní natažení kolene. Brudzińského příznak je pozitivní, když ohnutí šíje působí mimovolní ohnutí kolene a kyčle. Přestože se Kernigův a Brudzińského příznak pro kontrolu výskytu meningitidy používají, senzitivita obou testů je omezená.[7][10] Pro meningitidu však mají oba testy velmi vysokou specificitu – uvedené symptomy se u jiných chorob vyskytují jen zřídka.[7] Jiný test, zvaný „jolt accentuation maneuver“, pomáhá určit, zda osoba, u níž se vyskytla horečka a bolesti hlavy, trpí meningitidou. Dotyčný je požádán, aby rychle v horizontálním směru otáčel hlavou – pokud to nevede ke zhoršení bolesti, meningitida není pravděpodobná.[7]
Meningitida způsobená bakterií Neisseria meningitidis (známá jako meningokoková meningitida) může být od meningitidy způsobené jinými činiteli odlišena díky rychle se šířící petechiální vyrážce, která může předcházet dalším symptomům.[8] Vyrážku tvoří velký počet malých, nepravidelných fialových nebo červených skvrnek (petechií) na trupu, dolních končetinách, sliznicích, spojivkách a (občas) na dlaních rukou nebo ploskách chodidel. Vyrážka obvykle přetrvává i po zatlačení na místo výskytu – červené skvrny nemizí ani při tlaku prstem či sklenicí. Přestože se tato vyrážka nemusí nutně u meningokokové meningitidy objevit, je pro tuto chorobu relativně specifická; občas se ale vyskytne i u meningitidy způsobené jinými bakteriemi.[1] O příčinách meningitidy mohou dále svědčit i další kožní projevy, například nemoc rukou, nohou a úst nebo genitální herpes; oba symptomy souvisí s různými formami virové meningitidy.[11]
Rané komplikace
editovatV raných fázích nemoci se mohou vyskytnout další potíže. Ty mohou vyžadovat specifickou léčbu a někdy jsou znakem toho, že choroba je velmi závažná nebo že prognóza není příliš dobrá. Infekce může zapříčinit sepsi, syndrom systémové zánětové odpovědi nebo pokles krevního tlaku, zrychlenou srdeční frekvenci, vysokou či abnormálně nízkou teplotu a zrychlené dýchání. V počáteční fázi může krevní tlak značně poklesnout, zejména, ne ale výhradně, u meningokokové meningitidy; to může být příčinou nedostatečného přísunu krve dalším orgánům.[1] Diseminovaná intravaskulární koagulace, nadměrná aktivace srážení krve, může být překážkou průtoku krve do orgánů a paradoxně zvýšit riziko krvácení. U meningokokových onemocnění může dojít i ke gangréně končetin.[1] Závažné meningokokové a pneumokokové infekce mohou vést ke krvácení do nadledvin, jež může být příčinou Waterhousova-Friderichsenova syndromu, často způsobujícího úmrtí.[12]
Dojít může rovněž k otoku mozkové tkáně, zvýšení tlaku uvnitř lebky a následkem toho k vyhřeznutí oteklého mozku spodinou lebeční. To se může projevit ve snížené úrovni vědomí, absenci zornicového reflexu a abnormálním držení těla.[5] Zánět mozkové tkáně může také bránit normálnímu průtoku mozkomíšního moku v okolí mozku (hydrocefalus).[5] Z různých příčin se mohou objevit i záchvaty; u dětí v raných stadiích meningitidy jsou však běžné (ve 30 % případů) a nemusí nutně naznačovat příčinu onemocnění.[3] Dojít k nim může v důsledku zvýšeného tlaku a vlivem zanícených oblastí mozkové tkáně.[5] Fokální záchvaty (záchvaty postihující jednu končetinu či část těla), přetrvávající záchvaty, záchvaty s pozdním nástupem a ty, které jsou i při užití léků těžko kontrolovatelné, signalizují nepříliš dobrý dlouhodobý výhled.[1]
Zánět mozkomíšních plen může vést k anomáliím kraniálních nervů, skupiny nervů vedoucích z mozkového kmene do hlavy a oblasti šíje, které mimo jiné kontrolují pohyby očí, obličejové svaly a sluch.[1][7] Potíže s viděním a ztráta sluchu mohou přetrvat i po skončení meningitidy.[1] Zánět mozku (encefalitida) nebo mozkových krevních cév (cerebrální vaskulitida), stejně jako vznik krevních sraženin v cévách (mozková žilní trombóza), mohou způsobit slabost, ztrátu citlivosti či abnormální pohyb nebo funkci části těla řízené postiženou oblastí mozku.[1][5]
Příčiny
editovatMeningitida je obvykle způsobena infekcí přenesenou mikroorganismy. Většinu infekcí zapříčiňují viry;[7] bakterie, plísně a prvoci jsou pak další častou příčinou.[2] Onemocnění může být v mnoha případech i neinfekčního původu.[2] Pojem aseptická (nehnisavá) meningitida označuje ty případy nemoci, u nichž nebyla prokázána bakteriální infekce. Tento typ meningitidy obvykle působí viry, může však vzniknout i po prodělané bakteriální infekci, jež byla již částečně vyléčena, když bakterie z mozkomíšních plen zmizely; patogenní látky mohou také infikovat prostor kolem mozkomíšních plen (například při sinusitidě). Příčinou aseptické meningitidy může být i endokarditida (zánět srdečních chlopní), v jehož průběhu dochází k rozsévání malých shluků bakterií v krevním řečišti). Aseptická meningitida může vzniknout také z infekce vyvolané spirochetami, jistým typem bakterií, k nimž patří například Treponema pallidum (příčina syfilidy) a Borrelia burgdorferi (známá jako příčina lymské boreliózy). Meningitida může souviset s cerebrální malárií (malárie zasahující mozek) či amébovou meningitidou, způsobenou infekcí amébami, jako je například Naegleria fowleri, jíž se lze nakazit vodou ze sladkovodních zdrojů.[2]
Bakteriální meningitida
editovatTypy bakterií způsobujících bakteriální meningitidu se liší v závislosti na věkové skupině infikovaného jedince.
- U předčasně narozených dětí a novorozenců ve věku do tří měsíců jsou častými příčinami streptokok skupiny B (podtyp III, jenž za normálních okolností žije ve vagině a onemocnění vyvolává zejména během prvního týdne života) a bakterie, které obvykle osidlují zažívací trakt, jako například Escherichia coli (nositel antigenu K1). Novorozence může postihnout i bakterie Listeria monocytogenes (sérotyp IVb), která vyvolává epidemie.
- Starší děti bývají častěji nakaženy organismy Neisseria meningitidis (meningokok) a Streptococcus pneumoniae (sérotypy 6, 9, 14, 18 a 23); děti mladší pěti let pak bakterií Haemophilus influenzae typu B (v zemích, kde se neprovádí vakcinace).[1][3]
- U dospělých jsou příčinou 80 % případů bakteriální meningitidy bakterie Neisseria meningitidis a Streptococcus pneumoniae. Riziko infekce bakterií Listeria monocytogenes se zvyšuje u osob starších 50 let.[3][5] Zavedení pneumokokové vakcíny snížilo počet případů pneumokokové meningitidy u dětí i dospělých.[13]
V důsledku nedávno prodělaného poranění lebky může potenciálně dojít k proniknutí bakterií dutiny nosní do meningeálního prostoru. Podobně je zvýšené riziko meningitidy spojeno s užíváním přístrojů, jako je mozkový shunt, externí ventrikulární drén či Ommaya rezervoár, které jsou zaváděny do mozku a okolí mozkomíšních plen. V takových případech je pravděpodobnější, že nemocní budou nakaženi stafylokokem, pseudomonádami nebo jinými gramnegativními bakteriemi.[3] Tyto patogeny také souvisí s meningitidou u osob s poškozeným imunitním systémem.[1] U malého počtu lidí může k meningitidě vést infekce v oblasti hlavy a krku, jako je zánět středního ucha nebo mastoiditida.[3] Pro uživatele kochleárních implantátů, užívaných osobami s postižením sluchu, představuje vyšší riziko pneumokoková meningitida.[14]
Tuberkulózní meningitida, což je meningitida způsobená bakterií Mycobacterium tuberculosis, je častější u lidí žijících v zemích, kde má tuberkulóza endemický charakter, setkáváme se s ní však i u osob s imunitními problémy, jako je například AIDS.[15]
Opakující se bakteriální meningitida může být způsobena přetrvávajícím anatomickým defektem, buď vrozeným nebo získaným, či poruchami imunitního systému.[16] Anatomické defekty způsobují průchodnost mezi vnějším prostředím a nervovým systémem. Nejběžnější příčinou opakující se meningitidy jsou fraktury lebky,[16] a to zejména takové, které zasahují spodinu lebeční nebo dutiny a skalní kosti.[16] Přibližně 59 % případů opakující se meningitidy vzniká na základě podobných anatomických anomálií, 36 % v důsledku imunitní nedostatečnosti (jako je například deficit komplementu způsobující náchylnost zvláště k opakující se meningokokové meningitidě) a 5 % v důsledku probíhajících zánětů v okolí mozkomíšních plen.[16]
Virová meningitida
editovatK virům způsobujícím meningitidu patří enteroviry, virus Herpes simplex typu 2 (a méně často typu 1), virus Varicella zoster (známý jako příčina planých neštovic a pásového oparu), příušnice, HIV a LCM.[11]
Fungální (plísňová) meningitida
editovatVzniku fungální meningitidy napomáhá řada rizikových faktorů – například užívání imunosupresiv (mimo jiné po transplantaci orgánu), při HIV/AIDS[17] či ztrátě imunity spojené s věkem.[18] U osob s normálně fungujícím imunitním systémem se objevuje zřídka,[19] došlo k ní ale při kontaminaci léků.[20] Příznaky se obvykle rozvíjejí postupně – bolesti hlavy a horečka mohou přetrvávat po dobu nejméně dvou týdnů, než dojde ke stanovení diagnózy.[18] Nejčastější formou fungální meningitidy je kryptokoková meningitida způsobená kvasinkou Cryptococcus neoformans.[21] Odhaduje se, že v Africe je kryptokoková meningitida nejběžnější příčinou meningitidy[22] a stojí za 20–25 % úmrtí souvisejících s AIDS na tomto kontinentě.[23] K dalším častým fungálním příčinám meningitidy patří patogenní houba Histoplasma capsulatum, Coccidioides immitis, dimorfní houba Blastomyces dermatitidis a představitelé rodu Candida.[18]
Parazitická meningitida
editovatPokud je v mozkomíšním moku potvrzena převaha eozinofilů (druh bílých krvinek), často se předpokládá, že meningitida byla způsobena parazity. Nejčastěji implikovanými parazity jsou hlístice Angiostrongylus cantonensis, Gnathostoma spinigerum a krevnička střevní, a dále také nemoci způsobené parazity – cysticerkóza, toxokaróza, nemoc způsobená škrkavkou Baylisascariasis, paragonimóza a celá řada vzácných onemocnění a neinfekčních chorob.[24]
Neinfekční příčiny
editovatK meningitidě může dojít v důsledku řady neinfekčních příčin – rozšíření rakoviny na mozkomíšní pleny (maligní neboli neoplastická meningitida)[25] či působení některých léků (zejména nesteroidních protizánětlivých léků, antibiotik a nitrožilních imunoglobulinů).[26] Na vině mohou být také další zánětlivá onemocnění, například sarkoidóza (jež se pak nazývá neurosarkoidóza), choroby pojivových tkání jako systémový lupus erythematodes a některé formy vaskulitidy (zánětlivé onemocnění stěn krevních cév), jako například Behçetova choroba.[2] Příčinou meningitidy mohou být i epidermoidní cysty a dermoidní cysty, a to kvůli uvolňování dráždivých látek do subarachnoidálního prostoru.[2][16] Mollaretova meningitida je syndromem opakujících se epizod aseptické meningitidy; existují domněnky, že je způsobena virem Herpes simplex typu 2. Vzácně může být příčinou meningitidy migréna, diagnóza však bývá stanovena až poté, kdy byly další příčiny vyloučeny.[2]
Mechanismus
editovatMozkomíšní pleny jsou tvořeny třemi membránami, které společně s mozkomíšním mokem obalují a chrání mozek a míchu (centrální nervový systém). Měkká plena mozková je velmi jemná nepropustná membrána, která přiléhá pevně k povrchu mozku a kopíruje všechny jeho obrysy a tvary. Pavučnice (nazývaná takto kvůli své podobnosti s pavučinou) je pak jakýsi měchýř přiléhající volně na povrch měkké pleny mozkové. Subarachnoidální prostor odděluje pavučnici a měkkou plenu mozkovou a je vyplněn mozkomíšním mokem. Vnější membrána, tzv. tvrdá plena mozková, je silná odolná membrána spojená s pavučnicí i lebkou.
Při bakteriální meningitidě se bakterie k mozkomíšním plenám mohou dostat dvěma hlavními cestami: krevním řečištěm nebo přímým kontaktem mozkomíšních plen buď s dutinou nosní nebo s pokožkou. Ve většině případů meningitida následuje po invazi organismů přežívajících na sliznicích, jako je dutina nosní, do krevního řečiště. Tomu často předchází virová infekce, která přirozenou bariéru mezi vnějším prostředím a organismem, jíž sliznice jsou, naruší. Jakmile se bakterie dostanou do krevního oběhu, vstoupí do subarachnoidálního prostoru v místech, kde je krevně mozková bariéra zranitelná—například v místě choroidního plexu. K meningitidě dochází u 25 % novorozenců s infekcí krevního oběhu způsobenou streptokokem skupiny B; u dospělých je tento jev méně častý.[1] Přímá infekce mozkomíšního moku může být způsobena i přístroji zavedenými do organismu, zlomeninami kostí lebečních nebo infekcí nosohltanu či dutin nosních, jejichž prostřednictvím došlo k propojení se subarachnoidálním prostorem (viz výše); občas mohou být na vině vrozené vady tvrdé pleny mozkové.[1]
Rozsáhlý zánět, k němuž dochází v subarachnoidálním prostoru v průběhu meningitidy, není přímým následkem bakteriální infekce, nýbrž reakcí imunitního systému na vniknutí bakterií do centrálního nervového systému. Když imunitní buňky mozku (astrocyty a mikroglie) identifikují složky bakteriálních buněčných membrán, reagují pak uvolňováním značného množství cytokinů, hormonům podobných mediátorů, které aktivují další imunitní buňky a tkáně, aby posílily imunitní odpověď organismu. Krevně mozková bariéra je pak prostupnější, což vede k vazogennímu edému mozku (otok mozku v důsledku úniku tekutiny z krevních cév). Vysoký počet bílých krvinek proniká do mozkomíšního moku, dochází k zánětu mozkomíšních plen a následně k intersticiálnímu edému (otok vzniklý na základě množství tekutiny mezi buňkami). Navíc se mohou zanítit i stěny krevních cév (cerebrální vaskulitida), což je příčinou sníženého průtoku krve a třetího typu otoku, cytotoxického edému. Všechny tři zmíněné formy cerebrálního edému vedou ke zvýšení nitrolebního tlaku; to společně se sníženým krevním tlakem často se vyskytujícím při akutních infekcích znamená, že krev se dostává do mozku mnohem obtížněji, následkem čehož trpí mozkové buňky nedostatkem kyslíku a dochází u nich k apoptóze (programovaná buněčná smrt).[1]
Připouští se, že krátce po podání antibiotik může dojít ke zhoršení výše popsaného procesu, neboť z buněčných membrán rozkládajících se bakterií se uvolňuje zvýšené množství škodlivých látek. Některé léčebné postupy, jako je například podávání kortikosteroidů, mají za úkol utlumit reakci imunitního systému na tento jev.[1][5]
Diagnóza
editovatKrevní testy a metody zobrazování
editovat| Pozitivní nálezy v mozkomíšním moku u různých forem meningitidy[27] | |||
| Typ meningitidy | Hladina glukózy | Hladina proteinů | Buňky |
|---|---|---|---|
| Akutní bakteriální | nízká | vysoká | PMN, často > 300/mm³ |
| Akutní virová | normální | normální nebo vysoká | mononukleární, < 300/mm³ |
| Tuberkulózní | nízká | vysoká | mononukleární a PMN, < 300/mm³ |
| Fungální | nízká | vysoká | < 300/mm³ |
| Maligní | nízká | vysoká | obvykle mononukleární |
Osobám, u nichž existuje podezření na meningitidu, se provádí krevní testy na zjištění markerů zánětu (například C-reaktivní protein, krevní obraz) nebo hemokultura.[3][28]
Nejdůležitějším testem, jenž může meningitidu prokázat nebo vyvrátit, je však analýza mozkomíšního moku získaného lumbální punkcí (LP).[29] Ta je nicméně kontraindikována při nahromadění tkáně v mozku (tumor nebo absces) či při zvýšeném nitrolebním tlaku, kdy by mohlo dojít k vyhřeznutí mozku. Pokud u pacienta existuje riziko nahromadění tkáně nebo zvýšeného nitrolebního tlaku (v důsledku nedávného poranění hlavy, diagnostikovaných poruch imunitního systému, lokalizačních neurologických symptomů nebo průkazně zvýšeného nitrolebního tlaku), doporučuje se před lumbální punkcí provést CT nebo MR vyšetření.[3][28][30] Toto se týká 45 % všech případů u dospělých.[5] Pokud je před LP nutno provést CT nebo MR vyšetření či pokud je obtížné LP uskutečnit, podle odborných směrnic by měla být co nejrychleji podána antibiotika, aby se zabránilo opoždění účinků léčby,[3] zejména jedná-li se o dobu delší než 30 minut.[28][30] MR nebo CT sken se často provádí v pozdějším stadiu pro posouzení komplikací meningitidy.[1]
U těžkých případů meningitidy může být důležitá kontrola hladiny elektrolytů v krvi; u bakteriální meningitidy je například běžná hyponatrémie vznikající v důsledku kombinace řady faktorů včetně dehydratace, nepřiměřeného vylučování antidiuretického hormonu (SIADH) či příliš razantního podávání nitrožilních tekutin.[5][31]
Lumbální punkce
editovatLumbální punkce se provádí u pacienta ležícího obvykle na boku za použití lokálních anestetik; do durálního vaku (vak přiléhající k míše) vpraví lékař injekční jehlu a odebere vzorek mozkomíšního moku. Po ukončení odběru se s použitím manometru změří „otevírací tlak“ mozkomíšního moku. Ten se normálně pohybuje mezi 6 a 18 cm sloupce vody (cm H2O);[29] u bakteriální meningitidy je ale typicky zvýšený.[3][28] U kryptokokové meningitidy je nadměrně zvýšený nitrolební tlak.[32] Vzhled moku po odběru může naznačovat povahu infekce – zakalený mozkomíšní mok je typický při zvýšené hladině proteinů, bílých a červených krvinek a/nebo bakterií, a může tedy být příznakem bakteriální meningitidy.[3]
Vzorek mozkomíšního moku je pak dále zkoumán – zjišťuje se přítomnost a typ bílých krvinek, červených krvinek, obsah proteinů a hladina glukózy.[3] Gramovo barvení vzorku může prokázat přítomnost bakterií v důsledku bakteriální meningitidy, jejich absence však bakteriální meningitidu nevylučuje – bakterie jsou totiž patrné v pouhých 60 % případů. Tento údaj se snižuje o dalších 20 %, pokud byla před odebráním vzorku podána antibiotika. U jistých infekcí, jako například listerióza, je Gramovo barvení méně průkazné. Podstatně citlivější je mikrobiologický rozbor vzorku (organismy dokáže identifikovat v 70–85 % případů), může však trvat až 48 hodin, než budou výsledky k dispozici.[3] Typ převažujících bílých krvinek (viz tabulka) naznačuje, zda se jedná o meningitidu bakteriální (typicky převažují neutrofily) nebo virovou (s převažujícími lymfocyty),[3] i když na počátku onemocnění se nejedná o spolehlivý ukazatel. Méně často převažují eozinofily, ukazující mimo jiné na parazitický nebo fungální původ onemocnění.[24]
Koncentrace glukózy v mozkomíšním moku se za normálních okolností pohybuje kolem 40 % hodnoty koncentrace glukózy v krvi. U bakteriální meningitidy je nižší; hladina glukózy v mozkomíšním moku se tedy dělí hodnotou glukózy v krvi (poměr koncentrace glukózy v mozkomíšním moku ku koncentraci glukózy v krevním séru). Poměr ≤0,4 naznačuje bakteriální meningitidu;[29] u novorozenců je ale hladina glukózy v mozkomíšním moku obvykle vyšší, a proto je za abnormální považován poměr nižší než 0,6 (60 %).[3] Zvýšená hladina laktátů v mozkomíšním moku, stejně jako zvýšený počet bílých krvinek, ukazuje na vyšší pravděpodobnost bakteriální meningitidy.[29] Pokud je hladina laktátů nižší než 35 mg/dl a nemocnému předtím nebyla podána antibiotika, lze bakteriální meningitidu vyloučit.[33]
Jednotlivé druhy meningitidy lze rozlišit i za pomoci řady dalších specializovaných testů. Latexový aglutinační test může být pozitivní u meningitidy způsobené bakteriemi Streptococcus pneumoniae, Neisseria meningitidis, Haemophilus influenzae, Escherichia coli a streptokok skupiny B; rutinní užívání tohoto testu se ale nedoporučuje, neboť jen zřídka vede ke změně léčebného postupu (lze ho však použít v případě, že jiné testy diagnózu neprokázaly). Podobně může u meningitidy způsobené gramnegativními bakteriemi vykazovat pozitivní výsledky i tzv. limulus test, jeho využití je ale omezeno na případy, kdy jiné testy selhaly.[3] Polymerázová řetězová reakce (PCR) je technika užívaná ke zvýraznění velmi malých množství bakteriální DNA, což umožňuje zjistit přítomnost bakteriální či virové DNA v mozkomíšním moku; jde o vysoce citlivý a specifický test, který je schopen odhalit stopová množství DNA činitelů vyvolávajících zánět. Může identifikovat bakterie u bakteriální meningitidy nebo pomoci rozlišit různé příčiny virové meningitidy (enterovirus, virus Herpes simplex typu 2 a virus příušnic u těch, kteří nebyli očkováni).[11] U virové meningitidy může být užitečné provést sérologické testy (identifikace protilátek virů).[11] Existuje-li podezření na tuberkulózní meningitidu, vzorek je podroben Ziehl-Neelsenově barvení, pro něž je ale typická nízká senzitivita, a testům na přítomnost činitelů tuberkulózy, jejichž zpracování trvá delší dobu; z toho důvodu je stále častěji využívána polymerázová řetězová reakce.[15] Kryptokokovou meningitidu lze diagnostikovat s vynaložením minimálních nákladů za použití barvení mozkomíšního moku tuší; testy na zjištění kryptokokových antigenů v krvi nebo mozkomíšním moku jsou ale citlivější, a to zejména u lidí trpících AIDS.[34][35]
Z diagnostického a léčebného hlediska je problémem tzv. částečně léčená meningitida, kdy se projevují symptomy meningitidy po podání antibiotik (například pro léčbu předpokládané sinusitidy). V takových případech se mohou nálezy v mozkomíšním moku podobat těm při virové meningitidě; je však třeba pokračovat v léčbě antibiotiky, dokud nebude zcela jisté, že příčina nemoci je virová (například pozitivní výsledky polymerázové řetězové reakce na enteroviry).[11]
Pitevní nález
editovatMeningitidu lze diagnostikovat i po úmrtí pacienta. Pitevním nálezem je obvykle široce rozšířený zánět měkké pleny mozkové a vrstev pavučnice na mozkomíšních plenách. Neutrofilní granulocyty se zpravidla přesunuly do mozkomíšního moku a spodní části mozku, a kraniální nervy a mícha mohou být obaleny hnisem — stejně jako meningeální cévy.[36]
Prevence
editovatOchranu před některými příčinami meningitidy lze zajistit v dlouhodobém výhledu vakcinací, v krátkodobé perspektivě pak podáváním antibiotik. Efektivní mohou být i jistá opatření, jež vedou ke změně chování.
Chování
editovatBakteriální i virová meningitida je nakažlivá; ani jedna z forem však není tak infekční jako nachlazení nebo chřipka.[37] Obě formy se přenáší kapičkami sekretu dýchacích cest při blízkém kontaktu, jakým je například líbání, kýchání nebo kašlání, nešíří se však pouhým vdechováním vzduchu v místě, kde se osoba s meningitidou vyskytovala.[37] Virová meningitida je typicky způsobována enteroviry a nejběžnějším způsobem jejího šíření je fekální kontaminace.[37] Riziko nákazy lze snížit změnami chování, které k přenosu nemoci vede.
Vakcinace
editovatOd 80. let 20. století začlenilo imunizaci proti bakterii Haemophilus influenzae typu B do svých programů rutinního očkování dětí mnoho zemí, což v nich prakticky eliminovalo tento patogen jakožto příčinu meningitidy u dětí. Ve státech, kde je počet osob s tímto onemocněním nejvyšší, je však vakcína stále příliš drahá.[38][39] Obdobně vedla imunizace proti příušnicím k prudkému poklesu počtu případů příušnicové meningitidy, ke které před vakcinací docházelo v 15 % všech případů příušnic.[11]
Meningokokové vakcíny byly vyvinuty proti meningokokům skupiny A, C, W135 a Y.[40] V zemích, kde byla vakcína proti meningokokům skupiny C zavedena, došlo k významnému snížení počtu případů způsobených tímto patogenem.[38] V současné době existuje kvadrivalentní vakcína, která je kombinací všech čtyř vakcín. Imunizace vakcínou ACW135Y proti všem čtyřem kmenům meningokoků je nyní požadavkem i k udělení víza pro účast na pouti Hadždž.[41] Vývoj vakcíny proti meningokokům skupiny B je však mnohem obtížnější, jelikož jejich povrchové proteiny (které by za normálních okolností sloužily pro výrobu vakcíny) vyvolávají jen slabou reakci imunitního systému nebo reagují křížově s běžnými lidskými proteiny.[38][40] Některé země (Nový Zéland, Kuba, Norsko a Chile) však proti místním kmenům meningokoků skupiny B dokázaly vakcíny vyvinout; několik z nich vykazuje dobré výsledky a je používáno v místních imunizačních programech.[40] V Africe byl přístup k prevenci a kontrole meningokokových epidemií až donedávna založen na včasném odhalení nemoci a mimořádném reaktivním hromadném očkování ohrožené populace bivalentními A/C nebo trivalentními A/C/W135 polysacharidovými vakcínami,[42] nicméně zavedení preparátu MenAfriVac (vakcína proti meningokokům skupiny A) prokázalo jeho účinnost u mladých lidí a bylo vyzdviženo jako příkladný model partnerství na vývoji produktu v prostředí s omezenými zdroji.[43][44]
Rutinní vakcinace proti bakterii Streptococcus pneumoniae pneumokokovou konjugovanou vakcínou (PCV), která je aktivní proti sedmi běžným sérotypům tohoto patogenu, významným způsobem snižuje počet případů pneumokokové meningitidy.[38][45] Pneumokoková polysacharidová vakcína, která je aktivní proti 23 kmenům, je podávána pouze určitým skupinám nemocných (například těm, kteří podstoupili splenektomii, chirurgické odnětí sleziny); nevyvolává totiž významnou imunitní reakci u všech příjemců, například u malých dětí.[45] Očkování dětí Calmette-Guérinovým bacilem výrazně snižuje počet případů tuberkulózní meningitidy, její mizivá účinnost u dospělých však podněcuje k hledání lepší vakcíny.[38]
Vakcinace v ČR
editovatOd 1. 1. 2022 plně hradí zdravotní pojišťovny očkování dětem, rizikovým pacientům a ve věku nad 65 let.[46][47]
Antibiotika
editovatDalší metodou prevence, zejména u meningokokové meningitidy, je krátkodobá antibiotická profylaxe (preventivní léčba). V případech meningokokové meningitidy může preventivní léčba osob, které byly v bezprostředním styku s nakaženým, prostřednictvím antibiotik (například rifampicinu, ciprofloxacinu nebo ceftriaxonu) snížit riziko nákazy, nedokáže však ochránit před budoucími infekcemi.[28][48] Po podání rifampicinu byla zaznamenána zvýšená rezistence na toto antibiotikum, proto někteří doporučují zvážit jiné přípravky.[48] Ačkoli jsou antibiotika ve snaze zabránit meningitidě často používána u osob s bazilární frakturou lebky , neexistuje dostatek důkazů o tom, zda jsou prospěšná nebo škodlivá.[49] To platí u pacientů s únikem mozkomíšního moku i bez úniku mozkomíšního moku.[49]
Léčba
editovatMeningitida představuje potenciální ohrožení života a neléčená vykazuje vysokou úmrtnost;[3] opoždění léčby se odráží v horších výsledcích.[5] Léčba širokospektrálními antibiotiky by proto neměla být odkládána kvůli čekání na výsledky potvrzujících testů.[30] Pokud podezření na meningokokové onemocnění existuje už během prvního vyšetření, směrnice doporučují podání benzylpenicilinu ještě před převozem do nemocnice.[8] V případě hypotenze (nízkého krevního tlaku) nebo šoku by měly být podány nitrožilní tekutiny.[30] Vzhledem k tomu, že meningitida může způsobit řadu rychle se zhoršujících komplikací, doporučují se pravidelné lékařské prohlídky za účelem včasného rozpoznání těchto komplikací[30] a přijetí osoby na jednotku intenzivní péče, pokud je to nutné.[5]
Mechanická ventilace může být nezbytná při poruchách vědomí nebo při respiračním selhání. V případě příznaků zvýšeného nitrolebního tlaku mohou být podniknuta opatření vedoucí k jeho soustavné kontrole; to umožní optimalizaci mozkového perfúzního tlaku a různých způsobů léčby vedoucích ke snížení nitrolebního tlaku za pomoci léků (například mannitolu).[5] Záchvaty jsou léčeny antikonvulzivy.[5] Hydrocefalus (omezení průtoku mozkomíšního moku) může vyžadovat dočasné nebo dlouhodobé vložení drenážního zařízení, například mozkového shuntu.[5]
Bakteriální meningitida
editovatAntibiotika
editovatEmpirická léčba antibiotiky (léčba bez přesné diagnózy) by měla být zahájena okamžitě, dokonce ještě předtím, než jsou známy výsledky lumbální punkce a analýzy mozkomíšního moku. Volba počáteční léčby ve velké míře závisí na druhu bakterií, které způsobují meningitidu v jisté oblasti a u konkrétní populace. Například ve Spojeném království empirická léčba sestává z podávání cefalosporinů třetí generace, jako jsou například cefotaxim nebo ceftriaxon.[28][30] V USA, kde byla u streptokoků zjištěna zvýšená rezistence na cefalosporiny, se doporučuje přidat k počáteční léčbě vankomycin.[3][5][28] Chloramfenikol, ať už samostatně nebo v kombinaci s ampicilinem, však funguje stejně dobře.[50]
K empirické léčbě lze přistoupit na základě věku osoby, skutečnosti, zda infekci předcházelo poranění hlavy, zda osoba nedávno podstoupila neurochirurgický zákrok a zda je zaveden mozkový shunt či nikoliv.[3] U malých dětí, u osob starších 50 let a u osob se sníženou imunitou se doporučuje podání ampicilinu za účelem pokrytí bakterie Listeria monocytogenes.[3][28] Jakmile jsou k dispozici výsledky Gramova barvení a je přibližně znám typ bakteriální příčiny, je možné změnit podávaná antibiotika na taková, u nichž je pravděpodobné, že si s domnělou skupinou patogenů poradí.[3] Výsledky rozboru mozkomíšního moku jsou obvykle k dispozici po delší době (24–48 hodin). Jakmile jsou dostupné, je možné empirickou léčbu změnit na specifickou antibiotickou léčbu zacílenou na konkrétního organického původce a jeho citlivost na antibiotika.[3] Aby bylo antibiotikum při léčbě meningitidy účinné, musí být nejen aktivní proti patogenní bakterii, musí se ale také v adekvátním množství dostat k mozkomíšním plenám; některá antibiotika nepronikají k cílovým orgánům adekvátně, a proto mají při léčbě meningitidy jen malý užitek. Většina antibiotik používaných k léčbě meningitidy nebyla během klinických hodnocení testována přímo na osobách s meningitidou – relevantní znalosti jsou povětšinou odvozovány od laboratorních studií na králících.[3] Tuberkulózní meningitida vyžaduje dlouhodobou léčbu antibiotiky. Zatímco tuberkulóza plic se obvykle léčí po dobu šesti měsíců, léčba osob s tuberkulózní meningitidou zpravidla trvá i rok či déle.[15]
Steroidy
editovatPomocná léčba kortikosteroidy (obvykle dexametazon) vykazuje určité výhody, například snížení rozsahu možné ztráty sluchu[51] a lepší krátkodobé neurologické výsledky[52] u dospívajících a dospělých v zemích s vyššími příjmy a nízkým počtem případů nákazy HIV.[53] Jistý výzkum zjistil nižší úmrtnost při jejich užívání,[53] zatímco jiný ji nepotvrdil.[52] Steroidy se rovněž zdají být užitečné při léčbě osob s tuberkulózní meningitidou, přinejmenším u osob HIV negativních.[54]
Profesionální směrnice proto doporučují začít s podáváním dexametazonu nebo obdobného kortikosteroidu ještě před podáním první dávky antibiotik, a v jeho podávání pokračovat po dobu čtyř dnů.[28][30] Vzhledem k tomu, že výhody tohoto způsobu léčby jsou většinou omezeny na pneumokokovou meningitidu, některé směrnice doporučují vysazení dexametazonu v případě, že se zjistí jiná příčina meningitidy.[3][28] Pravděpodobným mechanismem je potlačení abnormálně aktivního zánětu.[55]
Užití pomocných kortikosteroidů má u dětí a u dospělých odlišný dopad. Ačkoli v zemích s vysokými příjmy byl účinek kortikosteroidů prokázán jak u dětí, tak u dospělých, jejich použití u dětí ze zemí s nízkými příjmynení podpořeno důkazy; důvod tohoto rozporu není jasný.[52] I ve vysokopříjmových zemích je však účinek kortikosteroidů pozorován pouze tehdy, pokud jsou podány před první dávkou antibiotik, přičemž nejlepší výsledky se dostavují v případech meningitidy způsobené bakterií H. influenzae;[3][56] výskyt tohoto typu meningitidy po zavedení Hib vakcíny dramaticky poklesl. Kortikosteroidy jsou proto doporučovaným léčebným prostředkem u pediatrické meningitidy pouze tehdy, pokud je příčinou H. influenzae a pokud jsou podány před první dávkou antibiotik; ostatní způsoby použití jsou kontroverzní.[3]
Virová meningitida
editovatVirová meningitida obvykle vyžaduje pouze podpůrnou léčbu; na většinu virů odpovědných za vyvolání meningitidy se nevztahuje specifická léčba. Virová meningitida mívá méně obtížný průběh než meningitida bakteriální. Virus Herpes simplex a virus Varicella zoster může reagovat na léčbu antivirotiky, jako je například acyclovir, nebyla však provedena žádná klinická hodnocení, která by potvrdila, zda je tato léčba účinná.[11] Lehčí případy virové meningitidy lze léčit doma při uplatnění obvyklých konzervativních opatření, tedy dostatečného příjmu tekutin, klidu na lůžku a podávání analgetik.[57]
Fungální meningitida
editovatFungální (plísňová) meningitida, například meningitida kryptokoková, je léčena prostřednictvím dlouhodobého podávání vysokých dávek fungicidů, například amfotericinu B a flucytosinu.[34][58] U fungální meningitidy je běžný zvýšený nitrolební tlak, doporučuje se tedy častá (nejlépe každodenní) lumbální punkce,[34] případně lumbální drén pro uvolnění tlaku.[32]
Prognóza
editovatNeléčená bakteriální meningitida je téměř vždy smrtelná, virová meningitida naopak spontánně ustupuje a smrtelná je jen vzácně. V případě léčby závisí mortalita (riziko úmrtí) u bakteriální meningitidy na věku osoby a základní příčině onemocnění. Z novorozenců nakažených bakteriální meningitidou umírá 20-30 % z nich. Toto riziko je mnohem nižší u starších dětí, u nichž se úmrtnost pohybuje kolem 2 %, u dospělých se ale opět zvyšuje na 19-37 %.[1][5] Riziko úmrtí je kromě věku určováno i řadou dalších faktorů, například druhem patogenu a časem potřebným pro odstranění patogenu z mozkomíšního moku,[1] celkovou závažností onemocnění, poruchami vědomí či abnormálně nízkým počtem bílých krvinek v mozkomíšním moku.[5] Meningitida způsobená H. influenzae a meningokoky má lepší prognózu než případy způsobené streptokoky skupiny B, koliformními bakteriemi a S. pneumonia.[1] I u dospělých je meningokoková meningitida spojována s nižší úmrtností (3–7 %) než meningitida pneumokoková.[5]
U dětí existuje několik potenciálních postižení, která mohou vzniknout v důsledku poškození nervové soustavy, včetně percepční nedoslýchavosti, epilepsie, poruch učení a chování a snížené inteligence.[1] K těmto postižením dochází u přibližně 15 % přeživších.[1] V některých případech je ztráta sluchu vratná.[60] U dospělých končí 66 % všech případů bez jakéhokoli postižení. Hlavními problémy jsou hluchota (ve 14 % případů) a poruchy kognitivních funkcí (v 10 % případů).[5]
Epidemiologie
editovatAčkoli je meningitida v mnoha zemích nemocí podléhající hlášení, přesná relativní incidence tohoto onemocnění není známa.[11] V západních zemích se bakteriální meningitida ročně objevuje u 3 osob na 100 000 obyvatel. Populační studie ukázaly, že virová meningitida je běžnější – vyskytuje se u 10,9 osob na 100 000 obyvatel a její výskyt je častější v letním období. V Brazílii je vyšší počet případů bakteriální meningitidy – jde přibližně o 45,8 osob na 100 000 obyvatel ročně.[7] Subsaharská Afrika byla v posledních sto letech soužena rozsáhlými epidemiemi meningokokové meningitidy,[61] kvůli čemuž se jí dostalo označení „meningitický pás“. K epidemiím typicky dochází během období sucha (od prosince do června), přičemž následná epidemická vlna může trvat dva až tři roky a odeznívá v období dešťů.[62] V této oblasti dochází ke 100-800 případů na 100 000 obyvatel,[63] k čemuž přispívá i nízká kvalita lékařské péče. Tyto případy onemocnění jsou způsobovány převážně meningokoky.[7] Největší historicky zaznamenaná epidemie postihla v letech 1996–1997 celý region; tehdy onemocnělo 250 000 osob a 25 000 z nich zemřelo.[64]
Meningokokové onemocnění se v době epidemií objevuje v lokalitách, kde spolu poprvé přichází do styku velké množství lidí, například ve vojenských kasárnách během mobilizace, ve školních kampusech[1] a při každoroční pouti Hadždž.[41] Ačkoli vzorec epidemických cyklů v Africe není dobře znám, s šířením epidemií v meningitickém pásu je spojováno několik faktorů. Mezi tyto faktory patří zdravotní podmínky (imunologická náchylnost populace), demografické podmínky (cestování a přesuny velkého počtu obyvatel), socioekonomické podmínky (přelidnění a špatné životní podmínky), klimatické podmínky (sucho a prachové bouře) a souběžné infekce (akutní infekce dýchacích cest).[63]
Existují významné rozdíly v tom, jak jsou příčiny bakteriální meningitidy lokálně rozloženy. Zatímco například bakterie N. meningitides skupin B a C způsobují nejvíce případů onemocnění v Evropě, skupina A se vyskytuje v Asii a i nadále převažuje v Africe, kde v meningitickém pásu způsobuje rozsáhlé epidemie, jimž se přičítá 80 až 85 % zdokumentovaných případů meningokokové meningitidy.[63]
Historie
editovatNěkteří se domnívají, že existenci meningitidy si mohl uvědomovat už Hippokratés,[7] a zdá se rovněž, že meningismus byl znám také lékařům z období před renesancí, jako byl Avicenna.[65] Popis tuberkulózní meningitidy, tehdy nazývané „vodnatelnost“ mozku, je často přisuzován edinburskému lékaři Siru Robertu Whyttovi, který jej použil v jedné zprávě o úmrtí z roku 1768, ačkoli souvislost tuberkulózy a jejího patogenu byla objasněna až v následujícím století.[65][66]
Zdá se, že epidemie meningitidy jsou relativně současným jevem.[67] První zaznamenaná velká epidemie vypukla v Ženevě v roce 1805.[67][68] Krátce poté bylo popsáno několik dalších epidemií v Evropě a ve Spojených státech; první zpráva o epidemii v Africe se objevila v roce 1840. Ve 20. století se africké epidemie staly mnohem běžnějšími poté, kdy rychle se šířící epidemie v letech 1905–1908 postihly Nigérii a Ghanu.[67]
První zpráva o bakteriální infekci způsobující meningitidu pochází od rakouského bakteriologa Antona Weichselbauma, který v roce 1887 popsal bakterii meningococcus.[69] V raných zprávách o nemoci se uvádí, že úmrtnost na meningitidu byla velmi vysoká (více než 90 %). V roce 1906 bylo vyvinuto antisérum účinné u koní; později bylo zdokonaleno americkým vědcem Simonem Flexnerem a značně snížilo úmrtnost na meningokokové onemocnění u člověka.[70][71] V roce 1944 byla poprvé potvrzena účinnost penicilinu u meningitidy.[72] Nástup užívání vakcín Haemophilus na konci 20. století vedl ke značnému poklesu počtu případů meningitidy spojovaných s tímto patogenem,[39] a v roce 2002 bylo zjištěno, že prognózu bakteriální meningitidy by mohla zlepšit léčba steroidy.[52][55][71]
Reference
editovat- ↑ a b c d e f g h i j k l m n o p q r s t u v w x y z Sáez-Llorens X, McCracken GH. Bacterial meningitis in children. Lancet. 2003, s. 2139–48. DOI 10.1016/S0140-6736(03)13693-8. PMID 12826449.
- ↑ a b c d e f g Ginsberg L. Difficult and recurrent meningitis. Journal of Neurology, Neurosurgery, and Psychiatry. 2004, s. i16–21. Dostupné online. DOI 10.1136/jnnp.2003.034272. PMID 14978146.
- ↑ a b c d e f g h i j k l m n o p q r s t u v w x y z aa ab Tunkel AR; HARTMAN BJ; KAPLAN SL; KAUFMAN, Bruce A.; ROOS, Karen L.; SCHELD, W. Michael; WHITLEY, Richard J. Practice guidelines for the management of bacterial meningitis. Clinical Infectious Diseases. 2004, s. 1267–84. Dostupné online. DOI 10.1086/425368. PMID 15494903.
- ↑ a b SCHÜRZOVÁ, Věra. Meningokok aneb proč přemýšlet o očkování. MediClinic [online]. [cit. 2022-05-18]. Dostupné online.
- ↑ a b c d e f g h i j k l m n o p q r s t u van de Beek D, de Gans J, Tunkel AR, Wijdicks EF. Community-acquired bacterial meningitis in adults. The New England Journal of Medicine. 2006, s. 44–53. DOI 10.1056/NEJMra052116. PMID 16394301.
- ↑ a b van de Beek D, de Gans J, Spanjaard L, Weisfelt M, Reitsma JB, Vermeulen M. Clinical features and prognostic factors in adults with bacterial meningitis. The New England Journal of Medicine. 2004, s. 1849–59. Dostupné online. DOI 10.1056/NEJMoa040845. PMID 15509818.
- ↑ a b c d e f g h i j k Attia J, Hatala R, Cook DJ, Wong JG. The rational clinical examination. Does this adult patient have acute meningitis?. Journal of the American Medical Association. 1999, s. 175–81. DOI 10.1001/jama.282.2.175. PMID 10411200.
- ↑ a b c Theilen U, Wilson L, Wilson G, Beattie JO, Qureshi S, Simpson D. Management of invasive meningococcal disease in children and young people: Summary of SIGN guidelines. BMJ (Clinical research ed.). 2008, s. 1367–70. DOI 10.1136/bmj.a129. PMID 18556318.
- ↑ Management of invasive meningococcal disease in children and young people. Edinburgh: Scottish Intercollegiate Guidelines Network (SIGN), 2008. Dostupné online. ISBN 978-1-905813-31-5.
- ↑ Thomas KE, Hasbun R, Jekel J, Quagliarello VJ. The diagnostic accuracy of Kernig's sign, Brudzinski neck sign, and nuchal rigidity in adults with suspected meningitis. Clinical Infectious Diseases. 2002, s. 46–52. Dostupné online. DOI 10.1086/340979. PMID 12060874.
- ↑ a b c d e f g h Logan SA, MacMahon E. Viral meningitis. BMJ (Clinical research ed.). 2008, s. 36–40. DOI 10.1136/bmj.39409.673657.AE. PMID 18174598.
- ↑ Varon J, Chen K, Sternbach GL. Rupert Waterhouse and Carl Friderichsen: adrenal apoplexy. J Emerg Med. 1998, s. 643–7. DOI 10.1016/S0736-4679(98)00061-4. PMID 9696186.
- ↑ Hsu HE; SHUTT KA; MOORE MR; BEALL, Bernard W.; BENNETT, Nancy M.; CRAIG, Allen S.; FARLEY, Monica M. Effect of pneumococcal conjugate vaccine on pneumococcal meningitis. N Engl J Med. 2009, s. 244–256. DOI 10.1056/NEJMoa0800836. PMID 19144940.
- ↑ Wei BP, Robins-Browne RM, Shepherd RK, Clark GM, O'Leary SJ. Can we prevent cochlear implant recipients from developing pneumococcal meningitis?. Clin. Infect. Dis.. 2008, s. e1–7. Dostupné online. DOI 10.1086/524083. PMID 18171202.
- ↑ a b c Thwaites G, Chau TT, Mai NT, Drobniewski F, McAdam K, Farrar J. Tuberculous meningitis. Journal of Neurology, Neurosurgery, and Psychiatry. 2000, s. 289–99. Dostupné online. DOI 10.1136/jnnp.68.3.289. PMID 10675209.
- ↑ a b c d e Tebruegge M, Curtis N. Epidemiology, etiology, pathogenesis, and diagnosis of recurrent bacterial meningitis. Clinical Microbiology Reviews. 2008, s. 519–37. DOI 10.1128/CMR.00009-08. PMID 18625686.
- ↑ Raman Sharma R. Fungal infections of the nervous system: current perspective and controversies in management. International journal of surgery (London, England). 2010, s. 591–601. DOI 10.1016/j.ijsu.2010.07.293. PMID 20673817.
- ↑ a b c Sirven JI, Malamut BL. Clinical neurology of the older adult. 2nd ed.. vyd. Philadelphia: Wolters Kluwer Health/Lippincott Williams & Wilkins, 2008. Dostupné online. ISBN 9780781769471. S. 439.
- ↑ Honda H, Warren DK. Central nervous system infections: meningitis and brain abscess. Infectious disease clinics of North America. 2009 Sep, s. 609–23. DOI 10.1016/j.idc.2009.04.009. PMID 19665086.
- ↑ Kauffman CA, Pappas PG, Patterson TF. Fungal infections associated with contaminated methyprednisolone injections—preliminary report. New England Journal of Medicine. 19 October 2012. DOI 10.1056/NEJMra1212617.
- ↑ Kauffman CA, Pappas PG, Sobel JD, Dismukes WE. Essentials of clinical mycology. 2nd ed.. vyd. New York: Springer Dostupné online. ISBN 9781441966391. S. 77.
- ↑ Kauffman CA, Pappas PG, Sobel JD, Dismukes WE. Essentials of clinical mycology. 2nd ed.. vyd. New York: Springer Dostupné online. ISBN 9781441966391. S. 31.
- ↑ PARK, Benjamin J, Park BJ, Wannemuehler KA, Marston BJ, Govender N, Pappas PG, Chiller TM. Estimation of the current global burden of cryptococcal meningitis among persons living with HIV/AIDS. AIDS. 1 February 2009, s. 525–530. DOI 10.1097/QAD.0b013e328322ffac. PMID 19182676.
- ↑ a b Graeff-Teixeira C, da Silva AC, Yoshimura K. Update on eosinophilic meningoencephalitis and its clinical relevance. Clinical Microbiology Reviews. 2009, s. 322–48. Dostupné online. DOI 10.1128/CMR.00044-08. PMID 19366917.
- ↑ Gleissner B, Chamberlain MC. Neoplastic meningitis. Lancet Neurol. 2006, s. 443–52. DOI 10.1016/S1474-4422(06)70443-4. PMID 16632315.
- ↑ Moris G, Garcia-Monco JC. The Challenge of Drug-Induced Aseptic Meningitis. Archives of Internal Medicine. 1999, s. 1185–94. Dostupné online. DOI 10.1001/archinte.159.11.1185. PMID 10371226.
- ↑ PROVAN, Drew, Andrew Krentz. Oxford Handbook of Clinical and Laboratory Investigation. Oxford: Oxford University Press, 2005. ISBN 0-19-856663-8.
- ↑ a b c d e f g h i j Chaudhuri A; MARTINEZ–MARTIN P; MARTIN PM; ANDREW SEATON, R.; PORTEGIES, P.; BOJAR, M.; STEINER, I. EFNS guideline on the management of community-acquired bacterial meningitis: report of an EFNS Task Force on acute bacterial meningitis in older children and adults. European Journal of Neurolology. 2008, s. 649–59. DOI 10.1111/j.1468-1331.2008.02193.x. PMID 18582342.
- ↑ a b c d Straus SE, Thorpe KE, Holroyd-Leduc J. How do I perform a lumbar puncture and analyze the results to diagnose bacterial meningitis?. Journal of the American Medical Association. 2006, s. 2012–22. DOI 10.1001/jama.296.16.2012. PMID 17062865.
- ↑ a b c d e f g Heyderman RS, Lambert HP, O'Sullivan I, Stuart JM, Taylor BL, Wall RA. Early management of suspected bacterial meningitis and meningococcal septicaemia in adults. The Journal of infection. 2003, s. 75–7. Dostupné v archivu pořízeném dne 2011-07-25. DOI 10.1053/jinf.2002.1110. PMID 12634067. – formal guideline at British Infection Society & UK Meningitis Research Trust. Early management of suspected meningitis and meningococcal septicaemia in immunocompetent adults [online]. British Infection Society Guidelines [cit. 2008-10-19]. Dostupné v archivu pořízeném dne 2013-10-19.
- ↑ Maconochie I, Baumer H, Stewart ME. Fluid therapy for acute bacterial meningitis. Redakce MacOnochie Ian K. Cochrane Database of Systematic Reviews. 2008, s. CD004786. DOI 10.1002/14651858.CD004786.pub3. PMID 18254060. CD004786.
- ↑ a b Perfect JR, Dismukes WE, Dromer F et al. Clinical practice guidelines for the management of cryptococcal disease: 2010 update by the infectious diseases society of america. Clinical Infectious Diseases. 2010, s. 291–322. Dostupné online. DOI 10.1086/649858. PMID 20047480.
- ↑ SAKUSHIMA, K, Hayashino, Y; Kawaguchi, T; Jackson, JL; Fukuhara, S. Diagnostic accuracy of cerebrospinal fluid lactate for differentiating bacterial meningitis from aseptic meningitis: a meta-analysis.. The Journal of infection. 2011 Apr, s. 255–62. DOI 10.1016/j.jinf.2011.02.010. PMID 21382412.
- ↑ a b c Bicanic T, Harrison TS. Cryptococcal meningitis. British Medical Bulletin. 2004, s. 99–118. Dostupné online. DOI 10.1093/bmb/ldh043. PMID 15838017.
- ↑ Sloan D, Dlamini S, Paul N, Dedicoat M. Treatment of acute cryptococcal meningitis in HIV infected adults, with an emphasis on resource-limited settings. Redakce Sloan Derek. Cochrane Database of Systematic Reviews. 2008, s. CD005647. DOI 10.1002/14651858.CD005647.pub2. PMID 18843697. CD005647.
- ↑ Warrell DA, Farrar JJ, Crook DWM. Oxford Textbook of Medicine Volume 3. Fourth. vyd. [s.l.]: Oxford University Press, 2003. ISBN 0-19-852787-X. Kapitola 24.14.1 Bacterial meningitis, s. 1115–29.
- ↑ a b c CDC – Meningitis: Transmission [online]. Centers for Disease Control and Prevention (CDC), August 6, 2009 [cit. 2011-06-18]. Dostupné v archivu pořízeném dne 2011-06-29.
- ↑ a b c d e Segal S, Pollard AJ. Vaccines against bacterial meningitis. British Medical Bulletin. 2004, s. 65–81. Dostupné online. DOI 10.1093/bmb/ldh041. PMID 15802609.
- ↑ a b Peltola H. Worldwide Haemophilus influenzae type b disease at the beginning of the 21st century: global analysis of the disease burden 25 years after the use of the polysaccharide vaccine and a decade after the advent of conjugates. Clinical Microbiology Reviews. 2000, s. 302–17. Dostupné online. DOI 10.1128/CMR.13.2.302-317.2000. PMID 10756001.
- ↑ a b c Harrison LH. Prospects for vaccine prevention of meningococcal infection. Clinical Microbiology Reviews. 2006, s. 142–64. Dostupné online. DOI 10.1128/CMR.19.1.142-164.2006. PMID 16418528.
- ↑ a b Wilder-Smith A. Meningococcal vaccine in travelers. Current Opinion in Infectious Diseases. 2007, s. 454–60. DOI 10.1097/QCO.0b013e3282a64700. PMID 17762777.
- ↑ WHO. Detecting meningococcal meningitis epidemics in highly-endemic African countries. Weekly Epidemiological Record. 2000, s. 306–9. Dostupné online. PMID 11045076.
- ↑ BISHAI, DM, Champion, C; Steele, ME; Thompson, L. Product development partnerships hit their stride: lessons from developing a meningitis vaccine for Africa.. Health affairs (Project Hope). 2011 Jun, s. 1058–64. DOI 10.1377/hlthaff.2011.0295. PMID 21653957.
- ↑ MARC LAFORCE, F, Ravenscroft, N; Djingarey, M; Viviani, S. Epidemic meningitis due to Group A Neisseria meningitidis in the African meningitis belt: a persistent problem with an imminent solution.. Vaccine. 2009 Jun 24, s. B13-9. DOI 10.1016/j.vaccine.2009.04.062. PMID 19477559.
- ↑ a b Weisfelt M, de Gans J, van der Poll T, van de Beek D. Pneumococcal meningitis in adults: new approaches to management and prevention. Lancet Neurol. 2006, s. 332–42. DOI 10.1016/S1474-4422(06)70409-4. PMID 16545750.
- ↑ SCHÜRZOVÁ, Věra. Meningokok aneb proč přemýšlet o očkování - lékař radí | mediclinic.cz. MediClinic [online]. [cit. 2022-05-22]. Dostupné online.
- ↑ Nově hrazená nepovinná očkování od roku 2022 - VZP ČR. www.vzp.cz [online]. VZP, 2022-02-07 [cit. 2022-05-22]. Dostupné online.
- ↑ a b ZALMANOVICI TRESTIOREANU, A, Fraser, A; Gafter-Gvili, A; Paul, M; Leibovici, L. Antibiotics for preventing meningococcal infections.. Cochrane database of systematic reviews (Online). 2011 Aug 10, s. CD004785. DOI 10.1002/14651858.CD004785.pub4. PMID 21833949.
- ↑ a b RATILAL, BO, Costa, J; Sampaio, C; Pappamikail, L. Antibiotic prophylaxis for preventing meningitis in patients with basilar skull fractures.. Cochrane database of systematic reviews (Online). 2011 Aug 10, s. CD004884. DOI 10.1002/14651858.CD004884.pub3. PMID 21833952.
- ↑ PRASAD, K, Kumar, A; Gupta, PK; Singhal, T. Third generation cephalosporins versus conventional antibiotics for treating acute bacterial meningitis.. Cochrane database of systematic reviews (Online). 2007 Oct 17, s. CD001832. DOI 10.1002/14651858.CD001832.pub3. PMID 17943757.
- ↑ van de Beek D. Adjunctive dexamethasone in bacterial meningitis: a meta-analysis of individual patient data. Lancet Neurol. 2010, s. 254–63. DOI 10.1016/S1474-4422(10)70023-5. PMID 20138011.
- ↑ a b c d Brouwer MC, McIntyre P, de Gans J, Prasad K, van de Beek D. Corticosteroids for acute bacterial meningitis. Redakce Van De Beek Diederik. Cochrane Database of Systematic Reviews. 2010, s. CD004405. DOI 10.1002/14651858.CD004405.pub3. PMID 20824838. CD004405.
- ↑ a b Assiri AM, Alasmari FA, Zimmerman VA, Baddour LM, Erwin PJ, Tleyjeh IM. Corticosteroid administration and outcome of adolescents and adults with acute bacterial meningitis: a meta-analysis. Mayo Clin. Proc.. 2009, s. 403–9. DOI 10.4065/84.5.403. PMID 19411436.
- ↑ PRASAD, K, Singh, MB. Corticosteroids for managing tuberculous meningitis.. Cochrane database of systematic reviews (Online). 2008 Jan 23, s. CD002244. DOI 10.1002/14651858.CD002244.pub3. PMID 18254003.
- ↑ a b de Gans J, van de Beek D. Dexamethasone in adults with bacterial meningitis. The New England Journal of Medicine. 2002, s. 1549–56. Dostupné online. DOI 10.1056/NEJMoa021334. PMID 12432041.
- ↑ McIntyre PB; BERKEY CS; KING SM; SCHAAD, U. B.; KILPI, T.; KANRA, G. Y.; PEREZ, C. M. O. Dexamethasone as adjunctive therapy in bacterial meningitis. A meta-analysis of randomized clinical trials since 1988. Journal of the American Medical Association. 1997, s. 925–31. DOI 10.1001/jama.1997.03550110063038. PMID 9302246.
- ↑ Meningitis and Encephalitis Fact Sheet [online]. National Institute of Neurological Disorders and Stroke (NINDS), 2007-12-11 [cit. 2009-04-27]. Dostupné v archivu pořízeném dne 2014-01-04.
- ↑ Gottfredsson M, Perfect JR. Fungal meningitis. Seminars in Neurology. 2000, s. 307–22. DOI 10.1055/s-2000-9394. PMID 11051295.
- ↑ Mortality and Burden of Disease Estimates for WHO Member States in 2002 [xls]. World Health Organization (WHO). Dostupné online.
- ↑ Richardson MP, Reid A, Tarlow MJ, Rudd PT. Hearing loss during bacterial meningitis. Archives of Disease in Childhood. 1997, s. 134–38. Dostupné online. DOI 10.1136/adc.76.2.134. PMID 9068303.
- ↑ Lapeyssonnie L. Cerebrospinal meningitis in Africa. Bulletin of the World Health Organization. 1963, s. SUPPL:1–114. PMID 14259333.
- ↑ Greenwood B. Manson Lecture. Meningococcal meningitis in Africa. Trans. R. Soc. Trop. Med. Hyg.. 1999, s. 341–53. DOI 10.1016/S0035-9203(99)90106-2. PMID 10674069.
- ↑ a b c World Health Organization. Control of epidemic meningococcal disease, practical guidelines, 2nd edition, WHO/EMC/BA/98. [s.l.]: [s.n.], 1998. Dostupné online. S. 1–83.
- ↑ WHO. Detecting meningococcal meningitis epidemics in highly-endemic African countries. Weekly Epidemiological Record. 2003, s. 294–6. Dostupné online. PMID 14509123.
- ↑ a b Arthur Earl Walker, Edward R. Laws, George B. Udvarhelyi. The Genesis of Neuroscience. [s.l.]: Thieme, 1998. Dostupné online. ISBN 1-879284-62-6. Kapitola Infections and inflammatory involvement of the CNS, s. 219–21.
- ↑ Whytt R. Observations on the Dropsy in the Brain. Edinburgh: J. Balfour, 1768.
- ↑ a b c Greenwood B. 100 years of epidemic meningitis in West Africa – has anything changed?. Tropical Medicine & International health: TM & IH. 2006, s. 773–80. Dostupné online. DOI 10.1111/j.1365-3156.2006.01639.x. PMID 16771997.
- ↑ Vieusseux G. Mémoire sur le Maladie qui a regne à Génève au printemps de 1805. Journal de Médecine, de Chirurgie et de Pharmacologie (Bruxelles). 1806, s. 50–53. (French)
- ↑ Weichselbaum A. Ueber die Aetiologie der akuten Meningitis cerebro-spinalis. Fortschrift der Medizin. 1887, s. 573–583. (German)
- ↑ Flexner S. The results of the serum treatment in thirteen hundred cases of epidemic meningitis. J Exp Med. 1913, s. 553–76. Dostupné online. DOI 10.1084/jem.17.5.553. PMID 19867668.
- ↑ a b Swartz MN. Bacterial meningitis—a view of the past 90 years. The New England Journal of Medicine. 2004, s. 1826–28. DOI 10.1056/NEJMp048246. PMID 15509815.
- ↑ Rosenberg DH, Arling PA. Penicillin in the treatment of meningitis. Journal of the American Medical Association. 1944, s. 1011–17. DOI 10.1001/jama.1944.02850330009002. reproduced in Rosenberg DH, Arling PA. Penicillin in the treatment of meningitis. Journal of the American Medical Association. 1984, s. 1870–6. DOI 10.1001/jama.251.14.1870. PMID 6366279.
Externí odkazy
editovat- Obrázky, zvuky či videa k tématu meningitida na Wikimedia Commons
Přečtěte si prosím pokyny pro využití článků o zdravotnictví.